Dr M.BARLA JOURNÉ – Orthopédiste – Traumatologue – Chirurgie – Epaule – Cheville – Pie – Rouen

Arthrose de cheville et de l’arrière-pied
Arthrose de la cheville
L’arthrose est l’usure ou la destruction du cartilage. Il n’y a actuellement aucun traitement qui permette de regénérer le cartilage. Les causes sont :
Idiopathique, c’est-à-dire que l’on ne retrouve pas de cause
Post traumatique (fractures)
Micro traumatique (entorses récidivantes de cheville)
En cas d’arthrose de cheville, les principales plaintes sont la douleur, le gonflement, les blocages. On note aussi une limitation du périmètre de marche et des mobilités de la cheville. Un bilan radiographique en charge est indispensable.
Il existe aujourd’hui 3 types de traitement chirurgicaux dans l’arthrose de cheville :
Arthroscopie de cheville
Ce traitement est réalisé surtout si l’arthrose de cheville est peu importante et que la mobilité de l’articulation reste normale. Le but du geste est de nettoyer l’articulation et de retirer les corps étrangers. Dans les suites de l’intervention, l’appui est autorisé avec une botte de marche 2 à 3 semaines. L’efficacité de cette technique est quasi immédiate mais reste transitoire (quelques mois). Au bout d’un certain temps, les douleurs et autres symptômes peuvent récidiver.
Arthrodèse de cheville
Il s’agit du traitement de référence encore aujourd’hui. Le principe est de faire fusionner l’articulation de la cheville au moyen de vis ou de plaque, sous arthroscopie ou à ciel ouvert. Dans les suites de la chirurgie, l’appui est interdit pendant 4 à 6 semaines. Le délai de fusion de l’arthrodèse est de 3 à 6 mois en fonction que la chirurgie a été faite sous arthroscopie ou à ciel ouvert. L’arthrodèse permet de rendre une articulation raide et douloureuse en articulation raide et indolore. Dans les suites d’une arthrodèse de cheville, la marche est reprise sans difficulté, il n’y a quasiment pas de boiterie.
Complications de la chirurgie : pseudarthrodèse ou échec de fusion osseuse (< 10 %) avec un risque nettement augmenté en cas de d’intoxication tabagique, retard de cicatrisation cutanée si chirurgie à ciel ouvert et si patient tabagique, hématome, lésion neurovasculaire rare, algodystrophie.
Prothèse de cheville
Elle est indiquée pour des patients qui ont une arthrose de cheville douloureuse mais avec des mobilités conservées. Elle s’adresse à des patients de plus de 60 ans. Le principal risque de cette technique reste le descellement prothétique conduisant à une arthrodèse ultérieure.
Arthrose sous talienne
L’articulation sous talienne est l’articulation qui se trouve entre le talus et le calcanéum, elle est notamment responsable des mouvements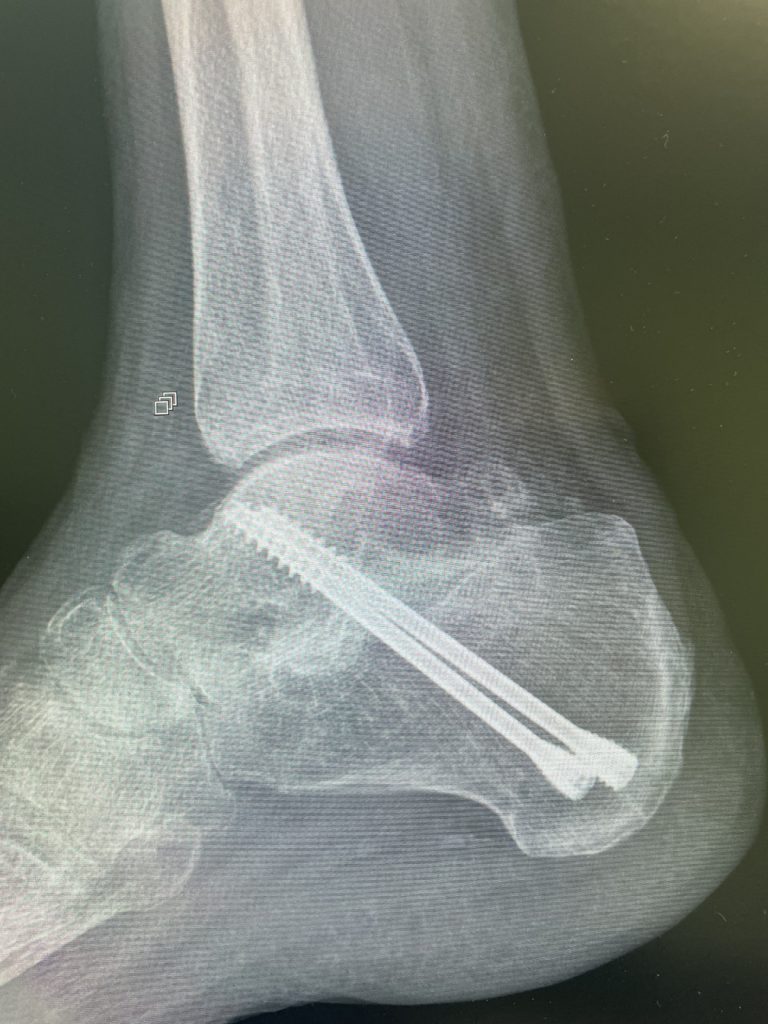 fins de l’arrière-pied et donc de l’adaptation de notre pied à des terrains escarpés ou irréguliers. La grande majorité des arthroses sous taliennes est post-traumatique (fracture du calcanéum, fracture du talus).
fins de l’arrière-pied et donc de l’adaptation de notre pied à des terrains escarpés ou irréguliers. La grande majorité des arthroses sous taliennes est post-traumatique (fracture du calcanéum, fracture du talus).
Le traitement est très souvent chirurgical en raison la mauvaise tolérance de l’arthrose sous talienne.
Arthrodèse sous talienne
Il s’agit de faire fusionner l’articulation sous talienne. La chirurgie est à ciel ouvert ou sous arthroscopie, le but étant d’aviver les surfaces articulaires sous taliennes puis de réaliser arthrodèse au moyen de 2 vis de gros calibre.
L’hospitalisation est de 24-48h.
Le délai de récupération est de 6 mois. L’appui est interdit pendant 4 à 6 semaines.
Complications
Pseudarthrodèse surtout si patient tabagique
Retard de cicatrisation cutanée si chirurgie à ciel ouvert/patient tabagique
Infection surtout si patient tabagique
Lésion neurologique rare
Tendinopathies de la cheville
Tendinopathies d'Achille
Le tendon d’Achille fait partie du système suro-achilléo-plantaire (suro=triceps sural/muscle du mollet ; achilléo=tendon d’Achille ; plantaire=aponévrose plantaire). A noter que le tendon d’Achille est le tendon le plus volumineux du corps. Il subit de nombreuses contraintes et se développent des tendinopathies.
La tendinopathie d’Achille provoque des douleurs à l’appui mais également inflammatoires (au repos), on peut apercevoir un épaississement du tendon voire une rougeur. La palpation du tendon est très douloureuse. Parfois, la marche avec talon ou talonnette est beaucoup mieux tolérée que la marche avec chaussures plates.
La pathologie de Haglund est causée par des frottements répétés entre la protubérance ou hypertrophie postéro-supérieure du calcanéum et le tendon d’Achille. Il y a souvent une bursite, mais le tendon d’Achille est souvent indemne de lésion. Cette pathologie est très souvent bilatérale et concerne majoritairement les femmes jeunes.
Les contraintes dans les tendinopathies d’Achille sont fréquentes :
Microtraumatismes répétés (running, piétinement, station debout prolongé, mauvais chaussage)
Troubles architecturaux du pied (pied creux, pathologie de Haglund, calcanéum vertical)
Rétraction des gastrocnémiens (muscles du mollet)
Certains médicaments (fluoroquinolones)
L’on retrouve 2 types de tendinopathies d’Achilles
- Corporéales (atteinte du corps du tendon)
- D’insertion (à son attache sur le calcanéum)
Le bilan d’imagerie comporte une radio de cheville en charge, pour chercher des calcifications tendineuses ou des anomalies de position du calcanéum et une IRM qui va analyser précisément le tendon d’Achille.
Le traitement est d’abord médical surtout pour les tendinopathies corporéales, car près de 75% de ces tendinopathies guérissent médicalement. Le traitement médical comporte : orthèses plantaires, perte de poids/bonne hydratation, rééducation à base d’étirements et de travail excentrique. Parfois des injections de PRP sont indiquées. Les infiltrations ne sont pas indiquées en raison du risque de rupture tendineuse.
Chirurgie des tendinopathies d’Achille
En cas d’échec du traitement médical bien mené, le traitement sera chirurgical.
Allongement des gastrocnémiens
S’il y a une rétraction des gastrocnémiens, ces derniers sont allongés à la face postérieure du genou. Ce geste peut être isolé ou associé à d’autres gestes. Si le geste est isolé, il n’y a pas d’immobilisation et la marche et la rééducation sont reprises d’emblée.
Tendinopathie corporéale
On effectue sous arthroscopie, c’est-à-dire de petite incision cutanée et à l’aide d’une caméra, un débridement du tendon d’Achille pour enlever l’inflammation qui se trouve autour de ce dernier. Des micro-incisions dans l’axe du tendon d’Achille (peignage) peuvent être également réalisées. L’hospitalisation est ambulatoire. Dans les suites, vous êtes immobilisé dans une botte pendant 3 semaines avec appui autorisé d’emblée. La rééducation est débutée à 3 semaines de la chirurgie. Le délai de récupération est de 3 à 4 mois.
Tendinopathie d’insertion
La chirurgie est effectuée à ciel ouvert. Il faut décrocher le tendon achilléen du calcanéum, retirer la bursite, les calcifications et la protubérance postéro-supérieure du calcanéum. Le tendon d’Achille est ensuite refixé au calcanéum via des ancres intraosseuses en raison des fortes contraintes qui s’y exercent.
Vous êtes immobilisé dans une botte sans appui pendant 4 semaines, la rééducation débute à 1 mois de l’intervention. Le délai de récupération est de 6 mois. La reprise des activités sportives telles que la course à pied, se fait entre 6 à 8 mois post-opératoire.
Pathologie de Haglund
La chirurgie consiste à retirer sous arthroscopie la tubérosité postéro-supérieure du calcanéum. Cette chirurgie peut également être effectuée à ciel ouvert. En cas de d’exérèse sous arthroscopie, l’appui est autorisé d’emblée sous couvert d’une botte de marche avec talonnettes pendant 4 semaines. En cas de chirurgie à ciel ouvert l’appui est interdit pendant 4 à 6 semaines. Le délai de récupération est de 3 mois.
Ces chirurgies se font essentiellement en ambulatoire.
Complications
Retard de cicatrisation cutanée en cas de chirurgie à ciel ouvert et surtout si le patient est tabagique
Infection
Hématome
Œdème de cheville
Récidive rare
Raideur de cheville, algodystrophie
Tendinopathies de la cheville (Achille excepté)
Sont retrouvés essentiellement 3 types de tendinopathies.
Tendinopathie des fibulaires
Elle fait suite à une entorse de la cheville et s’accompagne d’œdème en arrière de la malléole externe, de douleurs à la mobilisation de la cheville. Un bilan clinique et d’imagerie sont indispensables à la recherche d’une luxation des tendons fibulaires, d’une fissuration ou d’une ténosynovite c’est-à-dire un épanchement dans la gaine des fibulaires.
Le traitement premier est conservateur : orthèses plantaires réalisées, rééducation pour renforcement musculaire et travail la proprioception, perte de poids. En cas d’échec du traitement chirurgical médical, un traitement chirurgical est proposé : libération et débridement tendineux sous arthroscopie c’est-à-dire avec de petites incisions cutanées et une caméra. L’appui est autorisé d’emblée avec une botte de marche pendant 3 semaines. La rééducation est débutée à 3 semaines de l’intervention. Le délai de récupération est de 3 mois. La reprise d’activités sportives peut se faire à 4 mois post-opératoire.
Tendinopathie du tendon tibial postérieur
Le tendon tibial postérieur est très important car soutient l’arche médial du pied. Il est sollicité en permanence lors de l’appui et évite l’effondrement du pied.
La tendinopathie du tibial postérieur fait suite à un traumatisme, à la surcharge pondérale, aux hyper sollicitations, instabilité médiale de la cheville ou à une anomalie de l’architecture du pied (pied plat). Elle occasionne des douleurs internes de la cheville à la mobilisation et à la palpation, un gonflement sous la malléole interne. Ces douleurs sont essentiellement à l’appui. L’échographie et l’IRM permettent de faire le diagnostic précis (ténosynovite, tendinose ou rupture du tendon). Le traitement est d’abord médical : perte de poids, orthèse plantaire et rééducation.
En cas de traitement médical bien conduit en cas d’échec face au traitement médical, une chirurgie peut être proposée. Si le tendon tibial postérieur est toujours présent et inflammatoire, un débridement tendineux sous arthroscopie est proposé. Si le traitement si le tendon tibial postérieur est rompu dans le cadre d’un pied plat décompensé, en fonction des lésions à l’examen clinique, une chirurgie plus complexe est proposée : transfert tendineux, ostéotomie ou arthrodèse. L’appui est autorisé d’emblée avec une botte de marche pendant 3 semaines. La rééducation est débutée à trois semaines de l’intervention. Le délai de récupération est de 4 à 6 mois.
Tendinopathie du long fléchisseur d’hallux
Les causes de tendinopathie du long fléchisseur d’hallux sont assez similaires à celles de la tendinopathie du tendon tibial postérieur. L’échec du traitement médical fait discuter un traitement chirurgical par libération et débridement tendineux sous arthroscopie. Le délai de récupération est de 3 à 4 mois, l’appui repris d’emblée sous couvert d’une botte de marche qui est à conserver 3 semaines.
Complications :
Œdème, hématome, échec peu fréquent, raideur de cheville, algodystrophie.
Instabilité chronique de cheville
Entorses récidivantes/instabilité cheville
L’entorse de cheville est extrêmement fréquente. 10% des traumatismes arrivant dans un service d’accueil des urgences sont secondaires à des entorses de cheville.
Dans la majorité des cas, ces entorses de cheville concernent le ligament latéral externe (rupture ou étirement). Le traitement en aigu est le plus souvent fonctionnel selon le protocole RICE.
Rest : repos / Ice : glaçage / Contention : immobilisation avec attelle mais avec conservation de l’appui / Elévation : sur élévation du membre lésé pour diminuer l’œdème. Parfois une immobilisation avec un plâtre sans appui est indispensable.
La rééducation doit être mise en place assez rapidement dès J10-15 après le traumatisme.
Il y peu de place pour le traitement chirurgical en aigu.
Mais les plaintes (douleurs, récidives d’entorses) sont nombreuses (10-45%) ainsi que les séquelles (20%) : l’instabilité latérale chronique de cheville évolue vers l’arthrose de cheville avec destruction du cartilage.
L’instabilité latérale de cheville est multifactorielle :
- Incompétence du ligament latéral externe
- Déficit musculaire
- Hyperlaxité
- Troubles architecturaux du pied (varus, pied creux)
La chirurgie est indiquée, en cas d’instabilité latérale persistante et ce malgré une rééducation bien conduite.
Nous utilisons 2 types de traitement chirurgicaux, qui ont une efficacité de 85-95% sur la stabilité :
- Réparation Ligamentaire
- Ligamentoplastie Anatomique de la Cheville
Chirurgie de l’instabilité de cheville
Réparation ligamentaire
Il s’agit de réparer et de remettre en tension le ligament externe rompu en le fixant via une ancre sur la malléole externe. Ce geste se fait sous arthroscopie, c’est-à-dire avec une caméra et avec de petites incisions. L’appui est immédiat et se fait sous couvert d’une botte de marche pendant 1 mois avec début de la rééducation à 1 mois.
L’hospitalisation est ambulatoire.
Le délai de récupération est de 2 à 3 mois.
Cette chirurgie est indiquée chez des patients jeunes et sportifs, en cas de lésions isolées du ligament externe antérieur et si le traumatisme est inférieur à 4 mois.
Complications :
Infection rare, hématome, œdème, récidive rare.
Ligamentoplastie anatomique de la cheville
Il s’agit de reconstruire tout le ligament latéral de cheville en utilisant un tendon ischio-jambier (le gracilis) que l’on prélève sous le genou. La technique est dite anatomique car on reconstruit le ligament externe en utilisant ses trajets.
L’hospitalisation est souvent ambulatoire.
L’appui est immédiat, sous couvert d’une botte de marche pendant 3 semaines. La rééducation est débutée d’emblée. Les activités sportives sont reprises entre 2 à 4 mois post opératoire. Le délai de récupération est de 3 à 6 mois.
Complications :
Infection rare, hématome, œdème, rare récidive, douleurs résiduelles.

Le docteur Manuela Barla-Journé chirurgienne orthopédiste, traite les problèmes musculosquelettiques de l’adulte. Elle s’occupe plus généralement des traumatismes et des maladies de l’appareil locomoteur : tendons, ligaments, système d'exploitation, muscles et articulations. Elle est référent pour traiter les problèmes articulaires de l’épaule, de la cheville et du pied. Le docteur Manuela Barla-Journé ne traite pas les ongles incarnés. Le docteur Manuela Barla-Journé ne prend pas en charge les patients de moins de 15 ans.
https://www.icos-normandie.com/manuela-barlajourne/
PRENDRE RDV
#orthopediste #orthopedie #traumatologie #traumatologue #specialiste #traumatisme #traumatologiedupied #traumatologiedelepaule #traumatologiedelacheville #interventionchirurgicale #specialisteentraumatologie #chirurgiedelepaule #chirurgiedupied #chirurgiedelacheville #chirurgienrouen #chirurgie #epaule #cheville #pied #rouen #normandie #eure

